În partea I, partea a II-a, partea a III-a și partea a IV-a a acestei serii, am abordat aceste 6 concepte:
#1 – Ce este colesterolul?
#2 – Care este relația dintre colesterolul pe care îl consumăm și colesterolul din corpul nostru?
#3 – Este colesterolul rău?
#4 – Cum se deplasează colesterolul în corpul nostru?
#5 – Cum măsurăm colesterolul?
#6 – Cum cauzează de fapt colesterolul probleme?
Rezumare rapidă a punctelor de reținut din postările anterioare, dacă aveți nevoie:
- Colesterolul este „doar” o altă moleculă organică fantezistă în corpul nostru, dar cu o distincție interesantă: îl mâncăm, îl producem, îl stocăm și îl excretăm – toate în cantități diferite.
- Stocul de colesterol din corpul nostru este esențial pentru viață. Fără colesterol = fără viață.
- Colesterolul există în 2 forme – neesterificat sau „liber” (UC) și esterificat (CE) – iar forma determină dacă îl putem absorbi sau nu, sau stoca sau nu (printre altele).
- Major parte din colesterolul pe care îl consumăm este sub formă de CE. Acesta nu este absorbit și este excretat de intestinul nostru (adică părăsește corpul nostru în scaun). Motivul pentru care se întâmplă acest lucru este că CE nu numai că trebuie să fie de-esterificat, dar concurează pentru absorbție cu cantitățile mult mai mari de UC furnizate pe cale biliară.
- Re-absorbția colesterolului pe care îl sintetizăm în corpul nostru (adică, colesterolul produs endogen) este sursa dominantă a colesterolului din corpul nostru. Adică, cea mai mare parte a colesterolului din corpul nostru a fost produsă de corpul nostru.
- Procesul de reglare a colesterolului este foarte complex și multifațetat, cu multiple straturi de control. Am atins doar partea de absorbție, dar partea de sinteză este, de asemenea, complexă și foarte reglementată. Veți descoperi că sinteza și absorbția sunt foarte legate între ele.
- Consumul de colesterol are un impact foarte mic asupra nivelului de colesterol din corpul dumneavoastră. Acesta este un fapt, nu opinia mea. Oricine vă spune altceva este, în cel mai bun caz, ignorant în privința acestui subiect. În cel mai rău caz, este un șarlatan deliberat. Cu ani în urmă, Ghidul canadian a eliminat limitarea colesterolului din alimentație. Restul lumii, în special Statele Unite, trebuie să recupereze decalajul. Pentru a vedea o referință importantă pe acest subiect, vă rugăm să vă uitați aici.
- Colesterolul și trigliceridele nu sunt solubile în plasmă (adică, ele nu se pot dizolva în apă) și, prin urmare, se spune că sunt hidrofobe.
- Pentru a fi transportate oriunde în corpul nostru, de exemplu de la ficat la artera coronară, ele trebuie să fie transportate de un vas de transport special învelit în proteine, numit lipoproteină.
- În timp ce aceste „corăbii” numite lipoproteine părăsesc ficatul, ele trec printr-un proces de maturare în care își pierd o mare parte din „încărcătura” de trigliceride sub formă de acid gras liber, iar acest lucru le face mai mici și mai bogate în colesterol.
- Proteinele speciale, apoproteinele, joacă un rol important în deplasarea lipoproteinelor prin organism și în facilitarea interacțiunilor lor cu alte celule. Cele mai importante dintre acestea sunt clasa apoB, care rezidă pe particulele VLDL, IDL și LDL, și clasa apoA-I, care rezidă în cea mai mare parte pe particulele HDL.
- Transportul colesterolului în plasmă are loc în ambele direcții, dinspre ficat și intestinul subțire spre periferie și înapoi spre ficat și intestinul subțire („intestin”).
- Funcția majoră a particulelor care conțin apoB este de a face trafic de energie (trigliceride) către mușchi și de fosfolipide către toate celulele. Colesterolul lor este traficat înapoi către ficat. Particulele care conțin apoA-I trafică colesterolul către țesuturile steroidogene, adipocite (un organ de depozitare a esterilor de colesterol) și, în cele din urmă, înapoi la ficat, intestin sau țesut steroidogen.
- Toate lipoproteinele fac parte din sistemul uman de transport al lipidelor și lucrează armonios împreună pentru a trafica eficient lipidele. După cum probabil începeți să apreciați, modelul de trafic este extrem de complex, iar lipoproteinele își schimbă în mod constant lipidele de bază și de suprafață.
- Măsurarea colesterolului a suferit o evoluție dramatică în ultimii 70 de ani, tehnologia aflându-se în centrul acestui progres.
- În prezent, majoritatea persoanelor din Statele Unite (și din lume, de altfel) se supun unui panel lipidic „standard”, care măsoară direct doar TC, TG și HDL-C. LDL-C este măsurat sau cel mai adesea estimat.
- Există teste mai avansate de măsurare a colesterolului care măsoară direct LDL-C (deși niciunul nu este standardizat), împreună cu conținutul de colesterol al altor lipoproteine (de ex, VLDL, IDL) sau subparticule de lipoproteine.
- Testul cel mai frecvent utilizat și recomandat de ghid care poate număra numărul de particule LDL este fie apolipoproteina B, fie LDL-P RMN, care face parte din NMR LipoProfile. RMN poate măsura, de asemenea, dimensiunea particulelor de LDL și a altor lipoproteine, ceea ce este valoros pentru a prezice rezistența la insulină la pacienții naivi la medicamente, înainte de a se observa modificări ale nivelului de glucoză sau de insulină.
- Progresia de la o arteră complet normală la o arteră „înfundată” sau aterosclerotică urmează un traseu foarte clar: o particulă care conține apoB trece de stratul endotelial în spațiul subendotelial, particula și conținutul său de colesterol sunt reținute, sosesc celulele imune, urmează un răspuns inflamator care „fixează” particulele care conțin apoB la locul lor ȘI face mai mult spațiu pentru mai multe dintre ele.
- În timp ce inflamația joacă un rol cheie în acest proces, penetrarea endoteliului și retenția în endoteliu sunt cele care conduc procesul.
- Cea mai frecventă lipoproteină care conține apoB în acest proces este cu siguranță particula LDL. Cu toate acestea, Lp(a) și lipoproteinele care conțin apoB joacă, de asemenea, un rol, în special la persoana rezistentă la insulină.
- Dacă doriți să opriți ateroscleroza, trebuie să reduceți numărul de particule LDL.
Conceptul #7 – Contează mărimea unei particule LDL?
Există puține subiecte, dacă există, în lipidologie care să genereze mai multă confuzie și argumente decât acesta. Am condus spre el toată luna, așa că cred că a sosit momentul să abordăm frontal această problemă. Am citit multe lucrări și am asistat la multe prelegeri pe această temă, dar cea care mi-a furat inima a fost o prelegere ținută de Jim Otvos la ADA 66th Scientific Sessions din Washington, DC. Unele dintre figurile pe care le folosesc în această postare sunt preluate direct sau modificate din discursul său sau din discuțiile ulterioare.
La începutul acestei discuții vreau să subliniez două scenarii clinice de care să ținem cont:
- Cea mai letală tulburare lipoproteică este hipercolesterolemia familială, pe care am discutat-o în postările anterioare. Astfel de pacienți au cu toții particule LDL mari, dar cei mai mulți dintre acești pacienți mor în copilărie sau la începutul vârstei adulte dacă nu sunt tratați cu medicamente pentru a reduce numărul de particule.
- În mod invers, pacienții diabetici și alți pacienți cu sindrom metabolic avansat au particule LDL mici, dar adesea trăiesc bine până la 50-60 de ani înainte de a muri din cauza bolilor aterosclerotice.
Dominatorul comun este că ambele seturi de pacienți din (1) și (2) au LDL-P ridicat. Ceea ce voi încerca să vă arăt astăzi este că, odată ajustată pentru numărul de particule, dimensiunea particulelor nu are o relație semnificativă din punct de vedere statistic cu riscul cardiovascular. Dar mai întâi, puțină geometrie.
„Modelul A” versus „Modelul B” LDL
Introducerea electroforezei în gel în gradient cu aproximativ 30 de ani în urmă este ceea ce i-a făcut pe oameni să se intereseze cu adevărat de dimensiunea particulelor LDL. Nu lipsesc studiile din ultimii 25 de ani care demonstrează că din următoarele 2 scenarii, unul are un risc mai mare, toate celelalte lucruri fiind egale.
Iată un exemplu: Luați în considerare 2 pacienți, ambii cu același conținut total de colesterol în particulele LDL, să zicem, 130 mg/dL. Mai mult, să presupunem că fiecare dintre ei are raportul „ideal” dintre esterii colesterolului de bază și trigliceride (reamintim din partea I și III a acestei serii, acest raport este de 4:1). Voi explica într-o postare ulterioară de ce această presupunere este probabil greșită la fel de des pe cât este de corectă, dar, în scopul simplificării, vreau să fac o precizare geometrică.
- LDL-C = 130 mg/dL, Modelul A (particule mari) – persoana din stânga în figura de mai jos
- LDL-C = 130 mg/dL, Modelul B (particule mici) – persoana din dreapta în figura de mai jos
În conformitate cu setul de ipoteze pe care l-am prezentat, cazul nr. 2 este cazul cu risc mai mare. Cu alte cuvinte, la aceeași concentrație de colesterol în cadrul particulelor LDL, presupunând același raport CE:TG, este necesar din punct de vedere matematic ca persoana din dreapta, cazul #2, să aibă mai multe particule și, prin urmare, să aibă un risc mai mare.
Concept bonus: Ceea ce trebuie să se știe cu adevărat este câte molecule de colesterol există pentru fiecare particulă LDL. Întotdeauna este nevoie de mai multe particule LDL lipsite de colesterol decât de particule LDL bogate în colesterol pentru a face trafic de colesterol în plasmă, iar numărul de molecule de colesterol depinde atât de dimensiune, cât și de conținutul de TG de bază. Cu cât este mai mult TG în particulă, cu atât este mai puțin colesterol în particulă.
Atunci de ce persoana din dreapta are un risc mai mare? Este din cauză că are mai multe particule? Sau este pentru că au particule mai mici?
Aceasta este întrebarea jugulară pe care vreau să o abordez astăzi.
Părți mici vs. particule mari
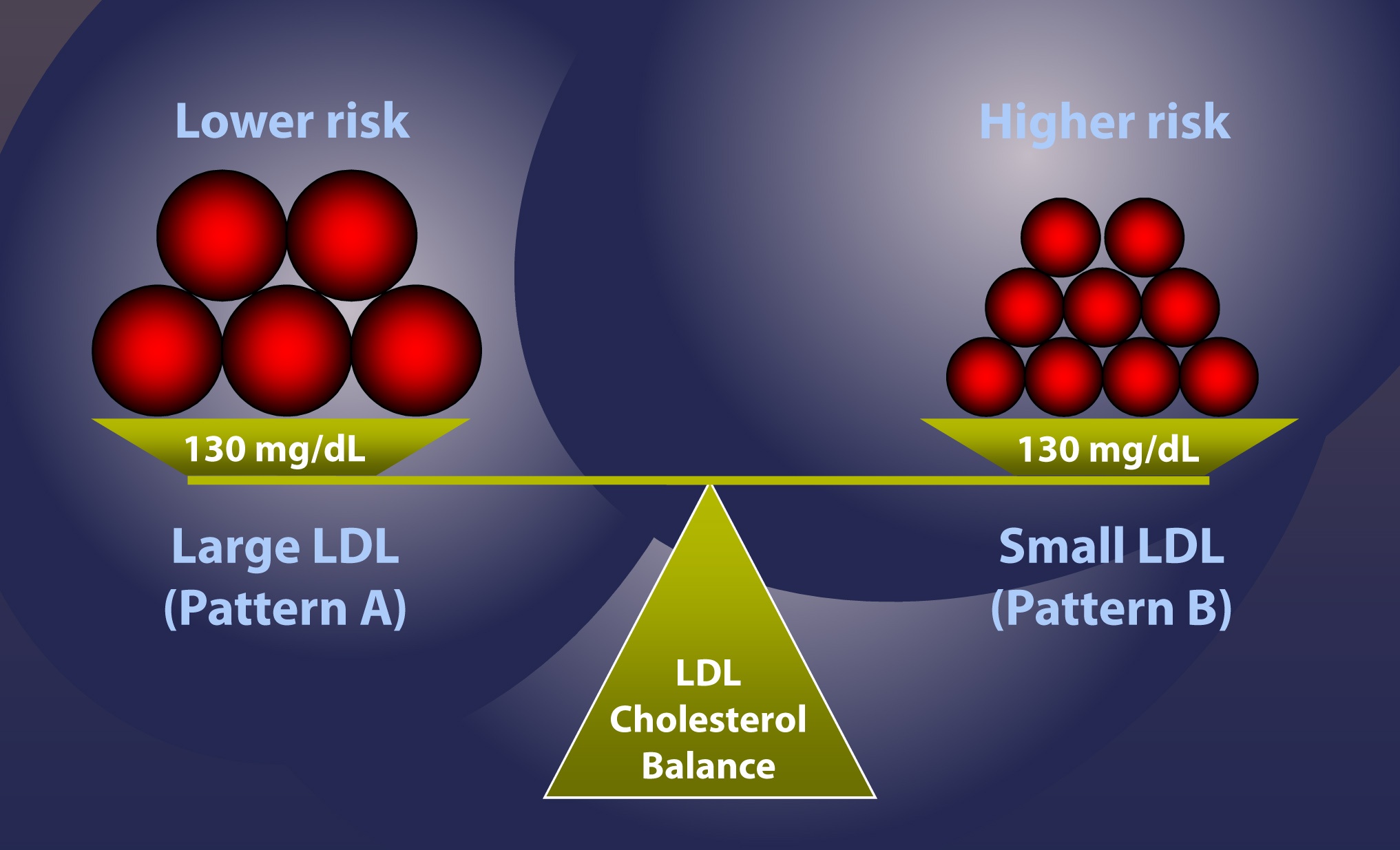
Dacă înțelegeți că persoana din dreapta, conform ipotezelor foarte atente și, recunosc, prea simplificate pe care le-am dat, are un risc mai mare decât persoana din stânga, există doar 4 motive posibile:
- Particulele LDL mici sunt mai aterogene decât cele mari, independent de număr.
- Numărul de particule este cel care crește riscul aterogen, independent de mărime.
- Atât mărimea cât și numărul contează, astfel încât persoana din dreapta este „dublu” la risc.
- Niciuna dintre caracteristici nu contează și aceste atribute (adică mărimea și numărul) sunt markeri pentru altceva care contează.
Cine mă cunoaște bine știe că îmi place să gândesc în termeni MECE ori de câte ori este posibil. Acesta este un loc bun pentru a face acest lucru.
Voi exclude chiar acum motivul nr. 4, deoarece dacă nu v-am convins încă de faptul că particulele LDL sunt agentul cauzal al aterosclerozei, nimic altceva din ceea ce spun nu mai contează. Datele studiilor sunt ireproșabile și există acum 7 ghiduri în întreaga lume care susțin măsurarea numărului de particule pentru evaluarea riscului. Cu cât aveți mai multe particule LDL, cu atât riscul de ateroscleroză este mai mare.
Dar cum știm dacă motivul nr. 1, nr. 2 sau nr. 3 este corect?
Această cifră (una dintre cele mai cunoscute în această dezbatere) provine din Studiul cardiovascular din Quebec, publicat în 1997, în Circulation. Puteți găsi acest studiu aici.
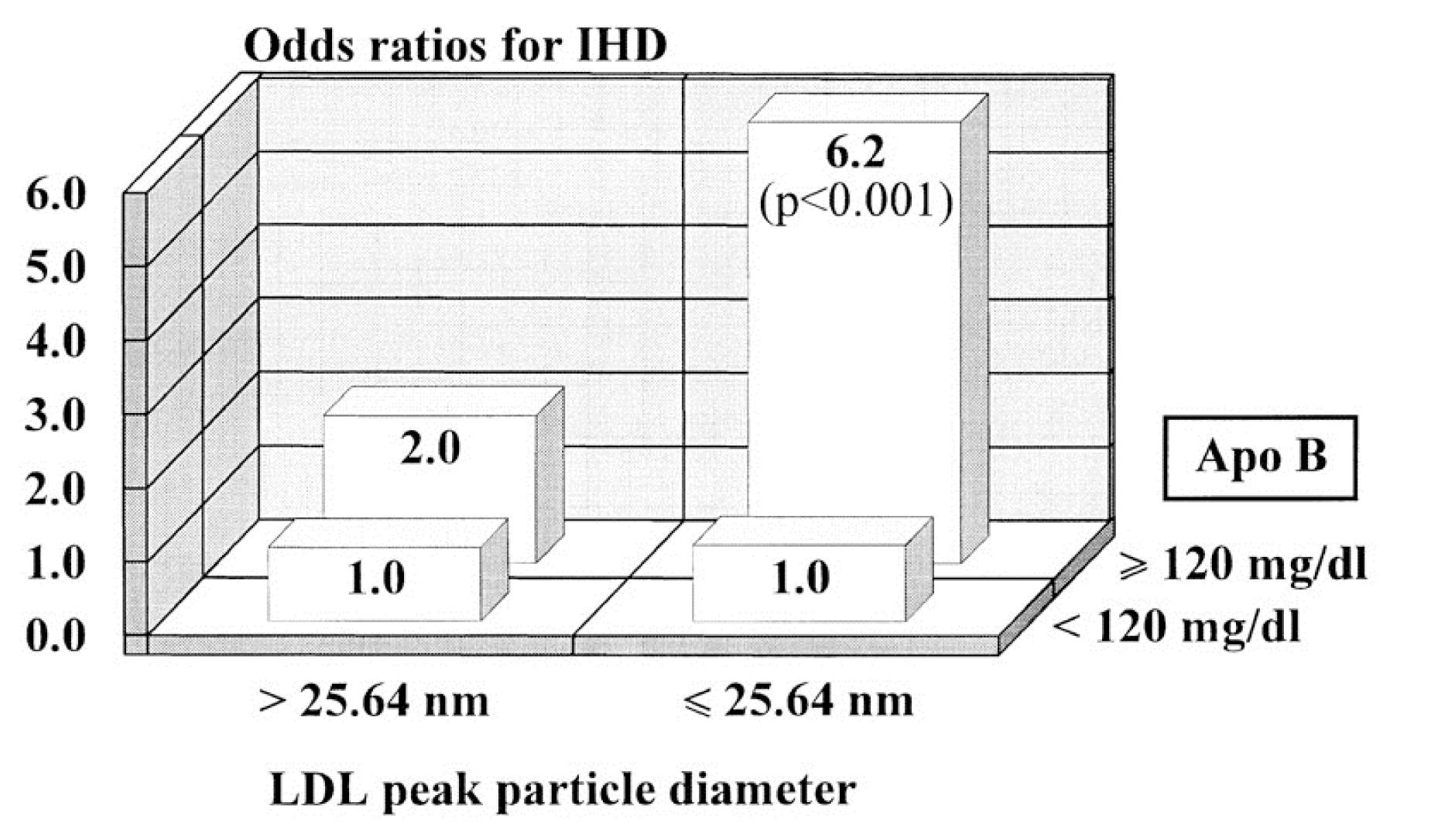

Este un grafic destul de complex dacă nu sunteți obișnuiți să vă uitați la așa ceva. Acesta arată riscul relativ – dar în 2 dimensiuni. Se analizează rolul dimensiunii LDL și al apoB (un proxy pentru LDL-P, vă amintiți din postările anterioare). Ceea ce pare clar este că la pacienții cu LDL-P scăzut (adică apoB < 120 mg/dl), dimensiunea nu contează. Riscul relativ este de 1,0 în ambele cazuri, indiferent de dimensiunea vârfului LDL. Cu toate acestea, la pacienții cu multe particule LDL (adică apoB > 120 mg/dl), dimensiunea mai mică a vârfului LDL pare să implice un risc mult mai mare – 6,2X.
Dacă v-ați uita doar la această figură, ați putea ajunge să trageți concluzia că atât dimensiunea, cât și numărul sunt predictive de risc în mod independent (adică, motivul nr. 3, de mai sus). Nu este o concluzie ilogică…
Ceea ce nu este adesea menționat, totuși, este ceea ce se află în textul articolului:
„Printre variabilele lipidice, lipoproteice și apolipoproteice, apo B a ieșit ca fiind cel mai bun și singurul predictor semnificativ al riscului de boală cardiacă ischemică (IHD) în analizele multivariate stepwiselogistice (P=.002).”
„LDL-PPD – ca variabilă continuă nu a contribuit la riscul de IHD după ce a fost luată în considerare contribuția nivelurilor de apo B la riscul de IHD.”
Ce este o variabilă continuă? Ceva precum înălțimea sau greutatea, unde valorile posibile sunt infinite între un interval. Contrastați acest lucru cu variabilele discrete, cum ar fi „înalt” sau „scund”, unde există doar două categorii. De exemplu, dacă definesc „înalt” ca fiind mai mare sau egal cu 1,80 m, întreaga populație a lumii ar putea fi plasată în două găleți: Cei care sunt „scunzi” (adică mai mici de 1,80 m) și cei care sunt „înalți” (adică cei care au o înălțime de 1,80 m sau mai mare). Această figură prezintă dimensiunea LDL ca și cum ar fi o variabilă discretă – „mare” sau „mică” – dar, evident, nu este așa. Este continuă, ceea ce înseamnă că poate lua orice valoare, nu doar „mare” sau „mică”. Atunci când aceeași analiză este făcută folosind dimensiunea LDL ca variabilă continuă care este, influența dimensiunii dispare și doar apoB (adică LDL-P) contează.
Acest efect a fost observat ulterior, inclusiv în celebrul studiu Multi-Ethnic Study of Atherosclerosis (MESA), pe care îl puteți citi aici. Studiul MESA a analizat asocierea dintre LDL-P, LDL-C, dimensiunea LDL, IMT (grosimea intima-media – cel mai bun marker non-invaziv pe care îl avem pentru ateroscleroză) și mulți alți parametri la aproximativ 5.500 de bărbați și femei pe o perioadă de câțiva ani.
Acest studiu a folosit același tip de analiză statistică ca și studiul de mai sus pentru a desluși rolul real al LDL-P față de dimensiunea particulelor, așa cum este rezumat în tabelul de mai jos.
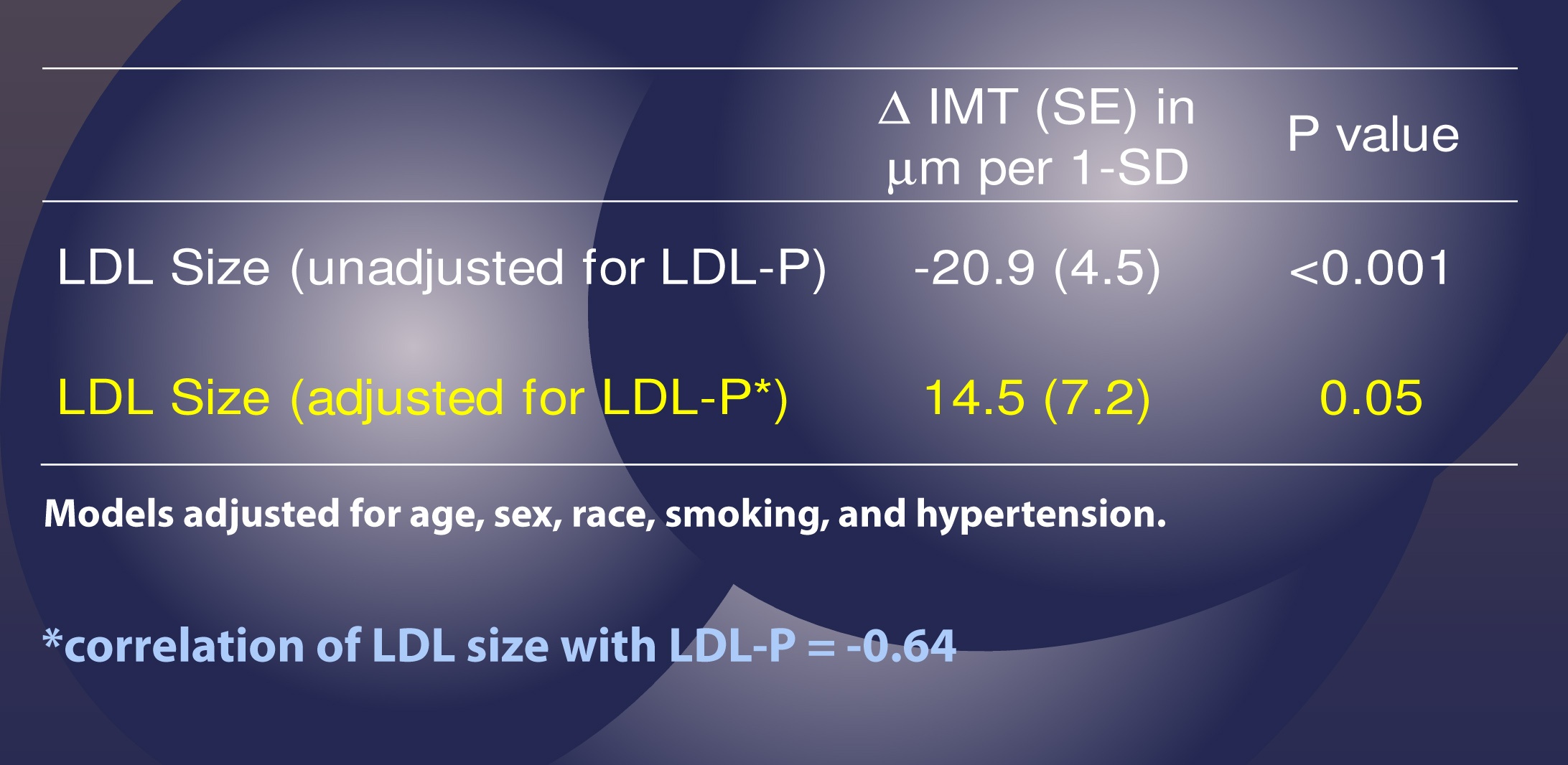

Acest tabel ne arată că atunci când LDL-P NU este luat în considerare (de ex, analiza „neajustată”), o creștere cu o deviație standard a dimensiunii particulelor este asociată cu 20,9 microni de ateroscleroză MAI PUȚINĂ, ceea ce ne putem aștepta dacă credem că dimensiunea particulelor contează. Particule mai mari, mai puțină ateroscleroză.
Dar, și aceasta este partea importantă, atunci când autorii au ajustat pentru numărul de particule LDL (în galben), nu s-a observat același fenomen. Acum, o creștere a mărimii particulelor de LDL cu 1 abatere standard a fost asociată cu un adaos de 14,5 microni de ateroscleroză, deși cu o semnificație abia nesemnificativă (p=0,05).
Lăsați-mă să repet acest aspect: Odată ce țineți cont de LDL-P, relația dintre ateroscleroză și dimensiunea particulelor este abolită (și chiar tinde să se îndrepte în direcția „greșită” – adică, particule mai mari, mai multă ateroscleroză).
Lasă-mă să folosesc o altă analiză pentru a ilustra din nou acest punct. Dacă ajustați în funcție de vârstă și sex, dar nu și de LDL-P , modificările numărului de particule LDL (prezentate în quintile, astfel încât fiecare grup prezintă modificări pe fracțiuni de 20%) par să nu aibă nicio legătură cu IMT (adică ateroscleroză).
Cu toate acestea, atunci când se ajustează pentru LDL-P mici, devine clar că un număr crescut de particule LDL mari crește semnificativ riscul.
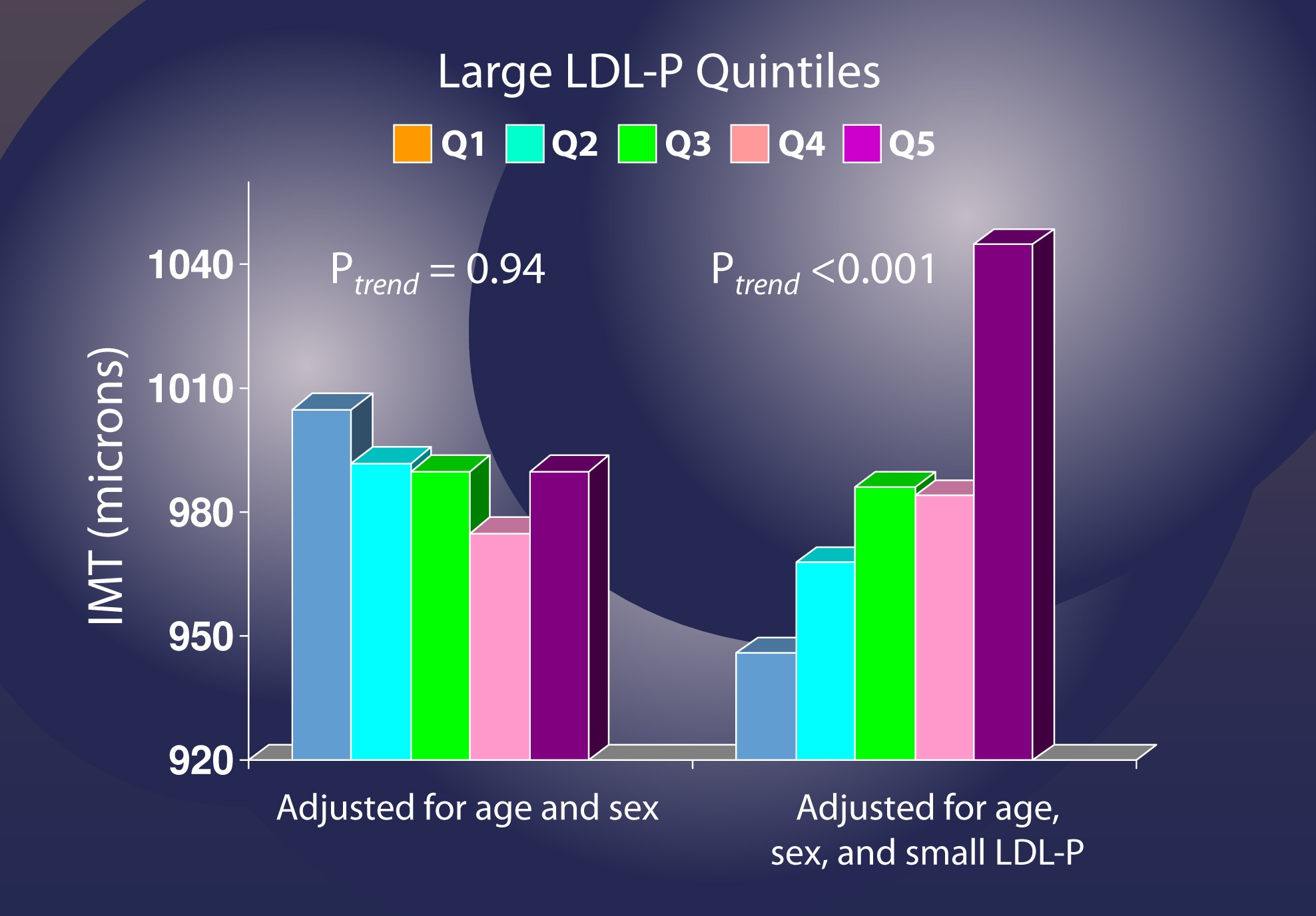

Am acoperit doar o mică parte din lucrările care abordează această chestiune, dar această problemă este acum destul de clară. O particulă LDL mică nu este mai aterogenă decât una mare, dar numai prin eliminarea factorilor de confuzie acest lucru este clar. Așadar, dacă vă uitați înapoi la figura pe care am folosit-o pentru a aborda această întrebare, ar trebui să fie acum clar că Motivul nr. 2 este cel corect.
Acest lucru nu implică faptul că persoana „medie” care se plimbă cu particule mici nu este expusă riscului. Aceasta implică doar următoarele:
- Dimensiunea mică a particulelor lor este probabil un marker pentru altceva (de exemplu, dereglări metabolice datorate traficului mai mare de trigliceride în cadrul particulelor LDL);
- Dacă nu le cunoașteți numărul de particule (de exemplu, LDL-P sau apoB), de fapt nu le cunoașteți riscul.
Să încheiem aici pentru această săptămână. Săptămâna viitoare vom aborda o altă întrebare care probabil că v-a preocupat: De ce trebuie să măsurăm LDL-P sau apoB? Testul LDL-C pe care îl comandă medicul meu nu este suficient pentru a-mi prezice riscul?
Rezumat
- La prima vedere, s-ar părea că pacienții cu particule LDL mai mici prezintă un risc mai mare de ateroscleroză decât pacienții cu particule LDL mari, toate lucrurile fiind egale. Prin urmare, această idee că Modelul A este „bun” și Modelul „B” este rău a devenit destul de popular.
- Pentru a răspunde la această întrebare, totuși, trebuie să se analizeze modificările evenimentelor cardiovasculare sau ale markerilor direcți ai aterosclerozei (de exemplu, IMT) în timp ce se menține constantă LDL-P și apoi, din nou, se menține constantă dimensiunea LDL. Numai atunci când se face acest lucru se poate observa că relația dintre dimensiune și eveniment dispare. Singurul lucru care contează este numărul de particule LDL – mari, mici sau mixte.
- „O particulă este o particulă este o particulă este o particulă”. Dacă nu cunoașteți numărul, nu cunoașteți riscul.
.
Lasă un răspuns