Przyczyny anizokorii są zróżnicowane i różnorodne. Tradycyjnie, fizjologiczna anizokoria wykazuje jednakową asymetrię w jasnych i ciemnych warunkach. Poniższy schemat pozwala na wydedukowanie konkretnej przyczyny. Patrz diagram poniżej.
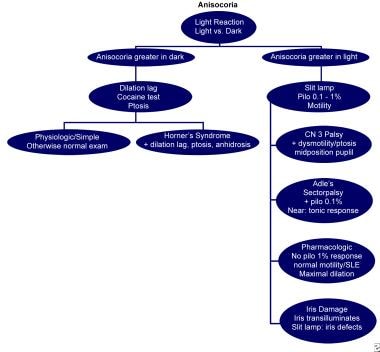 Flowchart to assist in the diagnosis of anisocoria (modified with permission from Thompson and Pilley)
Flowchart to assist in the diagnosis of anisocoria (modified with permission from Thompson and Pilley) Szczegółowe omówienie kilku z tych tematów znajduje się w artykułach Oculomotor Nerve Palsy i Horner Syndrome.
Zespół Hornera
Dwa schorzenia powszechnie powodują normalnie reagujące źrenice z anizokorią równą lub większą w ciemności: Zespół Hornera i fizjologiczna anizokoria. W literaturze anglojęzycznej zespół Hornera odnosi się do niedowładu współczulnego, który dotyczy oka (znanego również jako niedowład okulosympatyczny, zespół Claude’a Bernarda-Hornera). Objawy obejmują ptozę, miozę i zwilżanie powiek; dokładna prezentacja różni się jednak w zależności od miejsca uszkodzenia. Przyczyny są różne, od zagrażających życiu do łagodnych.
Droga współczulna rozpoczyna się w podwzgórzu, biegnie w dół pnia mózgu (gdzie często jest zaburzona w rdzeniach bocznych), przez szyjny rdzeń kręgowy do poziomu ośrodka rzęskowego Budge’a-Wallera na poziomie C8-T1, następnie przez koniuszek płuca, ostatecznie wstępując wraz z tętnicą szyjną do zatoki jamistej, do rozszerzacza źrenicy i mięśnia Mullera powieki. Włókna potowe sudomotoryczne zaopatrujące twarz wychodzą na szyjkę zewnętrzną i jej odgałęzienia. Droga nerwu współczulnego ma 3 podziały: pierwszego rzędu (podwzgórze do C8-T1), drugiego rzędu (C8-T1 do zwojów szyjnych górnych) i trzeciego rzędu (zwoje szyjne górne do rozwieraczy źrenic i powiek).
Ptosis zwykle mierzy 1-2 mm; miosis często mierzy mniej niż 2 mm i jest największa w ciemności. Włókna współczulne służą do rozszerzenia źrenicy w warunkach ciemności lub w odpowiedzi na stymulację psychosensoryczną (tj. startle lub ból).
Opóźnienie rozszerzenia odnosi się do spowolnionego rozszerzenia dotkniętej źrenicy w odpowiedzi na ciemność. Może być oceniana przez oglądanie źrenic w kilku cyklach stymulacji światłem i ciemnością.
Sama anizokoria jest bezobjawowa, a minimalna ptoza często pozostaje niezauważona. Cechy towarzyszące często skłaniają do zwrócenia uwagi lekarza lub stan ten może być odkryty przypadkowo przez obserwatora.
Farmakologiczne badania zespołu Hornera są pomocne w potwierdzeniu rozpoznania i wspomagają lokalizację. Zastosowanie 4-10% roztworu okulistycznego kokainy może określić, czy zespół Hornera jest obecny.
Nie określi jednak miejsca ani przyczyny. Kokaina zapobiega wychwytowi zwrotnemu noradrenaliny i rozszerza normalną źrenicę, ale nie źrenicę poddaną sympatektomii. Po wpuszczeniu 1-2 kropli 4-10% roztworu (bolesne przez kilka minut), anizokoria po kropli większa niż 0,8 mm koreluje z większym niż 1000:1 prawdopodobieństwem, że pacjent ma zespół Hornera. Krople wymagają około 30-45 minut dla uzyskania największego efektu, a więcej niż 2 krople mogą być toksyczne dla rogówki. Test powoduje również dodatnie wyniki badania moczu na obecność kokainy przez kilka dni.
Testy z kokainą mogą dawać niejednoznaczne wyniki, a ponadto mogą być trudne do uzyskania i bezpiecznego przechowywania jako substancji kontrolowanej. Jako substytut zaproponowano apraklonidynę 1% lub 0,5%. U pacjentów z zespołem Hornera odwrócenie anizokorii następuje zwykle po obustronnym podaniu apraklonidyny dzięki słabej aktywności alfa-1 leku, działającej na zdenerwowaną, nadwrażliwą źrenicę. Zgłaszano jednak w tym przypadku wyniki fałszywie ujemne.
Hydroksyamfetamina (Paredrine) stymuluje uwalnianie noradrenaliny z nienaruszonego neuronu współczulnego trzeciego rzędu.
Jeśli neuron trzeciego rzędu jest nienaruszony i funkcjonalny, hydroksyamfetamina spowoduje rozszerzenie źrenicy. I odwrotnie, jeśli neuron trzeciego rzędu jest dysfunkcyjny, lek nie wywoła tego efektu.
Ponieważ hydroksyamfetamina rozszerza źrenicę, jeśli neurony współczulne oczne pierwszego lub drugiego rzędu są dysfunkcyjne, nie jest ona użytecznym lekiem przesiewowym do wykrywania zespołu Hornera (patrz kokaina i apraklonidyna, omówione powyżej).
Właściwie, hydroksyamfetamina pomaga odpowiedzieć na pytanie „Czy neuron współczulny 3 rzędu jest nienaruszony?”
Test jest interpretowany poprzez obliczenie różnicy pomiędzy stopniem anizokorii przed i po podaniu leku. Jeśli po podaniu hydroksyamfetaminy anizokoria wzrośnie o 1,2 mm lub więcej w porównaniu z okresem przed podaniem leku, zmiana jest postganglionowa z prawdopodobieństwem większym niż 90%.
Hydroksyamfetaminę można uzyskać w lokalnych lub krajowych aptekach, w tym w aptece Leiter’s (San Jose, CA; tel. 800-292-6773). Chociaż przyczyny zespołu Hornera są zmienne, kilka warunków jest stosunkowo powszechnych.
Apraklonidyna 0,5% jest łatwiej dostępna niż kokaina lub hydroksyamfetamina. Apraklonidynę wstrzykuje się do obu oczu, a po 30 minutach źrenica Hornera powinna być rozszerzona (odwrócenie anizokorii).
Zespół Hornera pierwszego stopnia często jest spowodowany udarem mózgu, najczęściej zespołem bocznego rdzenia Wallenberga.
Choroby kręgosłupa szyjnego mogą powodować zespół Hornera pierwszego lub drugiego stopnia w zależności od patofizjologii i lokalizacji (np. choroba dysku lub samoistna choroba rdzenia, taka jak syrinx, guz lub zapalenie).
Zmiany w koniuszku płuca (np. guz Pancoasta) mogą powodować zespół Hornera drugiego stopnia.
Rozwarstwienie tętnicy szyjnej często powoduje ból i u wielu pacjentów towarzyszy mu zespół Hornera. Patrz obrazy poniżej.
 Zespół Hornera wtórny do rozwarstwienia tętnicy szyjnej. Zauważ, że stopień anizokorii jest stosunkowo łagodny w świetle dziennym. Zobacz również poniższy obraz tego samego pacjenta.
Zespół Hornera wtórny do rozwarstwienia tętnicy szyjnej. Zauważ, że stopień anizokorii jest stosunkowo łagodny w świetle dziennym. Zobacz również poniższy obraz tego samego pacjenta.  Zespół Hornera spowodowany rozwarstwieniem tętnicy szyjnej. Zwrócić uwagę na wzrost stopnia anizokorii w warunkach ciemności.
Zespół Hornera spowodowany rozwarstwieniem tętnicy szyjnej. Zwrócić uwagę na wzrost stopnia anizokorii w warunkach ciemności. Choroba zatoki jamistej może powodować wystąpienie zespołu Hornera trzeciego stopnia, któremu często towarzyszą inne objawy związane z porażeniem nerwów czaszkowych III, IV, V lub VI, takie jak diplopia.
Zespół Hornera jest w niektórych przypadkach składową autonomicznej cefalgii nerwu trójdzielnego. Może występować krótkotrwały jednostronny neuralgiformiczny ból głowy z nastrzykiwaniem spojówki i łzawieniem (SUNCT).
Nerwowe porażenie nerwu okoruchowego
Nerwowe porażenie nerwu trzeciego (okoruchowego) wpływające na przywspółczulne unerwienie źrenicy jest często związane z patofizjologią uciskową (w przeciwieństwie do cukrzycowego lub niedokrwiennego porażenia nerwu trzeciego, które zazwyczaj oszczędza źrenicę i generalnie powoduje ≤1 mm anizokorię w jednej trzeciej niedokrwiennych porażeń nerwu okoruchowego, które mają wpływ na źrenicę).
Śrenica w porażeniu nerwu trzeciego jest słabo reaktywna i mydriatyczna w porównaniu ze źrenicą kontralateralną, jak pokazano poniżej; odpowiednio, anizokoria jest maksymalna w świetle.
 Typowa źrenica w porażeniu nerwu trzeciego, z mydriazą. Zwróć uwagę na niezdolność do przywiedzenia prawego oka. Ten pacjent ma oponiaka czaszki, który uciska prawy nerw trzeci. W spoczynku obecna jest całkowita ptoza w prawym oku; zauważono jednak uniesienie powiek przy próbie przywiedzenia prawego oka, co jest zgodne z nieprawidłową regeneracją.
Typowa źrenica w porażeniu nerwu trzeciego, z mydriazą. Zwróć uwagę na niezdolność do przywiedzenia prawego oka. Ten pacjent ma oponiaka czaszki, który uciska prawy nerw trzeci. W spoczynku obecna jest całkowita ptoza w prawym oku; zauważono jednak uniesienie powiek przy próbie przywiedzenia prawego oka, co jest zgodne z nieprawidłową regeneracją. Odizolowana rozszerzona źrenica bez ocznej dysmotyczności lub ptozy rzadko („nigdy”) reprezentuje porażenie trzeciego nerwu (ważne jest, aby sprawdzić skrajne spojrzenie dla subtelnego przesunięcia sugerującego częściowe porażenie nerwu okoruchowego). Bardziej prawdopodobne jest, że jest to związane z tonicznym, mechanicznym lub farmakologicznym zaburzeniem źrenicy.
Śrenica może zwężać się przy przywiedzeniu z powodu nieprawidłowej regeneracji. Lekarz powinien przeprowadzić test na synkinezę źrenica-gaze, w którym pacjent patrzy w dal, jednocześnie poruszając podejrzanym okiem w przywiedzeniu.
Szczewka farmakologiczna
Szczewka rozszerzona farmakologicznie jest większa niż w większości innych przyczyn anizokorii z mydriasis (często początkowo mierzy 8-9 mm).
Śrenica nie reaguje na bodźce świetlne, bodźce z bliska lub 1% roztwór pilokarpiny; mechaniczne przerwanie tęczówki może również odpowiadać za takie wyniki i można je odróżnić w badaniu w lampie szczelinowej.
Pozostałe wyniki badania (tj. motoryka, powieki, dno oka, czynność nerwu trójdzielnego) powinny być prawidłowe, z wyjątkiem ostrości wzroku do bliży (która normalizuje się przy użyciu soczewki do czytania plus).
Instylacja atropinopodobnych leków może być przypadkowa lub celowa, a potencjalne źródła takiej ekspozycji powinny być poszukiwane (np. stare krople do oczu w domu, ekspozycja na leki takie jak inhalatory, ekspozycja na toksyczne rośliny takie jak Datura ).
Mechaniczne
Mechaniczne uszkodzenie samego mięśnia tęczówki wynikające z urazu, interwencji chirurgicznej (np. usunięcie zaćmy), synechiae tęczówki (zapalenie błony naczyniowej oka) i zespół śródbłonka tęczówki może powodować anizokorię.
Ostre zamknięcie kąta jest ważną przyczyną mechanicznej dysfunkcji tęczówki i słabej reaktywności źrenicy. Ostry wzrost ciśnienia wewnątrzgałkowego może spowodować, że tęczówka mechanicznie zatka siateczkę beleczkowania (lub kanały odwadniające) w kącie komory przedniej. Ostra prezentacja często obejmuje ból, obrzęk rogówki, podwyższone ciśnienie wewnątrzgałkowe i jasną, nieruchomą źrenicę w pozycji środkowej. Jaskra z zamknięciem kąta przesączania jest częstsza u nadwzrokowców i przedstawicieli niektórych ras, takich jak Azjaci i Eskimosi. Ze względu na ból i nieruchomą źrenicę objawy mogą być mylone z tętniakowatym porażeniem nerwu wzrokowego, ale obrzęk rogówki i prawidłowa ruchomość przy zamknięciu kąta pozwalają oddzielić te jednostki chorobowe. Leczenie jest ukierunkowane na doraźne obniżenie ciśnienia wewnątrzgałkowego.
Badanie lampą błyskową, często pomocne narzędzie diagnostyczne, wykazuje ścieńczenie tęczówki lub ubytki, lub dowody na wcześniejsze lub obecne zapalenie.
Źrenica toniczna
Źrenice toniczne słabo reagują na światło, ale szybko na bliski cel i utrzymują miozę wywołaną bliskością przez dłuższy czas (toniczne). Stan ten stanowi jeden z zespołów dysocjacyjnych związanych z bliskim światłem. Inne zespoły dysocjacji bliskiego światła obejmują następujące przypadki:
-
Autonomiczne neuropatie (np, DM)
-
Szerokie uszkodzenie układu aferentnego
-
Regeneracja aferentna CN3
-
.
Parinaud dorsal midbrain syndrome
-
Argyll Robertson pupils
Klasyczną źrenicą toniczną jest źrenica toniczna Adie. Toniczna źrenica Adiego reaguje tonicznie na bliską stymulację (źrenica potrzebuje więcej czasu, aby się zreflektować po bliskiej fiksacji).
Badanie w lampie jest pomocne, często demonstruje porażenie sektora tęczówki (tylko część tęczówki reaguje na światło), ruchy robaczkowe tęczówki (promieniście zorientowane ruchy tęczówki lub „purse-string”) i zapewnia doskonałe powiększenie do obserwacji dysocjacji w bliskim świetle. Źrenica może być nadwrażliwa na słaby (1/8-1/16%) roztwór pilokarpiny, który nie zwęża normalnej źrenicy.
Przenikliwa anizokoria: Została udokumentowana jako przerywana cecha w kilku stanach chorobowych. Najczęściej odzwierciedla łagodny stan i może być związana z migrenowym bólem głowy, zwłaszcza jeśli nie występują inne powiązane cechy, ale może reprezentować przemijającą dysfunkcję układu przywspółczulnego lub współczulnego z innych przyczyn.
Autoimmunologiczna autonomiczna ganglionopatia jest rzadką przyczyną anizokorii.
Dodaj komentarz