INTRODUCTION
La pente de la relation pression-volume en fin de systole, appelée Emax par Suga et Sagawa,1 a été considérée pour l’évaluation de la performance contractile en raison de sa sensibilité aux changements inotropes et de sa relative indépendance de la charge ventriculaire. Comme la détermination de l’Emax nécessite l’obtention de courbes pression/volume à différentes charges, des tentatives ont été faites pour identifier un indice simplifié chez l’homme2. La variation entre la relation pression-volume endo-systolique au repos et au pic d’effort (ESPVR ; l’indice de Suga) est facilement obtenue lors d’une échocardiographie d’effort de routine et a été établie comme un indice raisonnablement indépendant de la charge de la performance contractile du myocarde3-11 qui permet une stratification pronostique plus précise que la fraction d’éjection chez les patients sans anomalies inductibles du mouvement de la paroi.12-15
Cependant, comme la plupart des indices, l’ESPVR ne prend pas en compte les dimensions diastoliques du ventricule gauche. Suga et al.16 ont signalé la dépendance de la taille de l’Emax dans des conditions expérimentales et il a depuis été souligné que les indices de la fonction du ventricule gauche (VG) chez l’homme devraient être normalisés17,18 pour permettre la comparaison de la fonction contractile entre les patients. La présente étude a été conçue pour mettre en relation l’indice ESPVR obtenu au cours d’une échocardiographie d’effort au repos et le ΔESPVR (la différence entre l’ESPVR de pointe et l’ESPVR au repos) avec le volume end-diastolique du ventricule gauche (LVEDV) chez des témoins normaux et des patients.
MÉTHODES
Depuis janvier 2003, 1142 patients ont subi une échocardiographie d’effort dans des laboratoires d’échographie d’effort dont la qualité a été contrôlée.9,11,12,14,19-23 L’étude était conforme à la Déclaration d’Helsinki. Le consentement éclairé de tous les patients (ou de leurs tuteurs) a été obtenu avant le test, et le protocole de l’étude a été approuvé par le comité d’éthique institutionnel. Les données de l’écho d’effort ont été recueillies et analysées par des échocardiographistes d’effort non impliqués dans les soins aux patients. Les critères d’exclusion étaient les suivants : cardiopathie congénitale significative, imagerie insatisfaisante du ventricule gauche au repos ou à l’effort, fibrillation auriculaire ou échocardiographie d’effort positive. Sur la population initiale de 1142 patients, 118 ont été exclus pour cause d’écho d’effort positif, 11 pour cause de cardiopathie congénitale, 18 pour cause de fibrillation auriculaire et 41 pour cause d’imagerie échographique insatisfaisante. Ainsi, la population étudiée comprenait 891 patients, 593 (67%) hommes, 298 (33%) femmes ; l’âge moyen était de 63 ± 12 ans et la fraction d’éjection moyenne était de 47% ± 12%, avec une écho d’effort négative selon les critères de mouvement de paroi. Les données ont été acquises prospectivement et analysées rétrospectivement. Les patients ont été classés a posteriori comme suit : normal, n = 91 ; cardiomyopathie dilatée idiopathique, n = 222 ; coronaropathie connue, n = 331 (cardiomyopathie ischémique dilatée, n = 102 ; non dilatée, n = 229) ; tests de diagnostic, n = 162, et hypertendu, n = 85.
Le groupe normal était composé de participants présentant une fonction VG normale dans les conditions de base et au pic d’effort et ne recevant pas de traitement au moment des tests. Les tests diagnostiques consistaient en des épreuves d’effort chez les patients présentant une faible probabilité prétest de maladie coronarienne, des anomalies à l’électrocardiogramme (ECG) au repos ou à l’effort, et l’absence de dilatation du VG. Le diagnostic de coronaropathie était basé sur des antécédents d’infarctus du myocarde ou de revascularisation coronaire et/ou la présence de ≥ 1 sténose coronaire documentée par angiographie > 50%.
Le stresseur utilisé (exercice, dipyridamole, dobutamine) était choisi en fonction des contre-indications spécifiques, des installations locales et des préférences des médecins. La dobutamine était le stresseur préféré pour l’évaluation de la viabilité.24
L’échocardiographie bidimensionnelle et la surveillance électrocardiographique à 12 dérivations ont été réalisées en association avec un exercice à vélo semi-supiné, ou une dose élevée (jusqu’à 40μg/kg/min) de dobutamine, ou une dose élevée de dipyridamole (84mg/kg/min, sur 6min), selon les protocoles suggérés par les directives de l’Association européenne d’échocardiographie24. Pendant la procédure, la pression artérielle et l’ECG ont été enregistrés toutes les minutes. Les images échocardiographiques ont été évaluées de manière semi-quantitative à l’aide d’un modèle du ventricule gauche à 17 segments et à une échelle de 4 points.24 Un indice de score de mouvement de la paroi a été obtenu en divisant la somme des scores des segments individuels par le nombre de segments interprétables. La fraction d’éjection du ventricule gauche (FEVG) a été évaluée par la méthode biplan de Simpson.25 L’ischémie a été définie comme l’apparition et/ou l’aggravation d’une anomalie du mouvement de la paroi préexistante induite par l’effort, ou une réponse biphasique (c’est-à-dire une amélioration à faible dose suivie d’une détérioration à forte dose). Par sélection, tous les patients avaient un écho d’effort négatif selon les critères de mouvement de la paroi. L’amélioration de l’indice du score du mouvement de la paroi entre le repos et le pic d’effort indique la viabilité du myocarde.26
Le volume endo-systolique du ventricule gauche (LVESV) et le LVEDV sont obtenus à partir d’une vue apicale à 4 chambres et à 2 chambres en utilisant la méthode biplan de Simpson.12,19,25 Le LVESV et le LVEDV sont évalués au repos et au pic d’effort et normalisés en les divisant par la surface corporelle. Seuls les cycles représentatifs avec une visualisation endocardique optimale sont mesurés et la moyenne de 3 mesures est prise. La limite endocardique est tracée, en excluant les muscles papillaires. Le cadre avec la plus petite cavité du VG est considéré comme le cadre endo-systolique et le cadre capturé à l’onde R de l’ECG est considéré comme le cadre endo-diastolique. La pression endo-systolique du ventricule gauche (mmHg) est obtenue par la formule suivante : pression endo-systolique du ventricule gauche = 0,9 × pression sanguine systolique (mmHg), une estimation non invasive de la pression endo-systolique qui prédit avec précision les mesures de la pression endo-systolique par la boucle pression-volume.27
La VESP (mmHg/mL/m2) est obtenue par le rapport entre la pression endo-systolique et la VVAS indexée sur la surface corporelle. L’ESPVR est déterminé au repos et au pic de stress. Le ΔESPVR est calculé comme la variation entre l’ESPVR au repos et à l’effort maximal. L’ESPVR au repos, l’ESPVR au pic d’effort et le ΔESPVR sont construits hors ligne.11,12,19
Analyse statistique
L’analyse statistique a été réalisée à l’aide de SPSS 22 pour Windows et comprenait des statistiques descriptives (fréquence et pourcentage des variables catégorielles et moyenne ± écart-type des variables continues). Le test du chi carré de Pearson avec le test exact de Fisher pour les variables catégorielles et le test de Mann-Whitney pour les variables continues pour les comparaisons intergroupes ont été réalisés pour confirmer la signification (en utilisant la méthode de Monte Carlo pour les comparaisons de petits échantillons). Une ANOVA (analyse de la variance) à sens unique a été utilisée pour comparer les variables continues entre les groupes ; en l’absence d’homogénéité de la variance, le test de Kruskal-Wallis pour échantillons indépendants non paramétriques a été utilisé. La relation entre l’ESPVR et le LVEDV a été déterminée dans chaque groupe par une analyse de régression linéaire utilisant la méthode des moindres carrés. La comparaison des moyennes a été effectuée à l’aide du test t. Pour toutes les analyses, la signification a été attribuée à P
RESULTATS
Toutes les études ont été réalisées par un cardiologue expérimenté ayant une expérience documentée de l’échocardiographie d’effort et ayant passé avec succès les procédures de contrôle de qualité de la lecture de l’échocardiographie d’effort selon les critères adoptés dans les études multicentriques Echo Persantine International Cooperative et Echo Dobutamine International Cooperative.26 Par sélection, les mesures bidimensionnelles des volumes du VG étaient réalisables chez tous les patients. Par sélection, aucun test n’a été interrompu en raison d’effets secondaires limitatifs et aucun test n’a été positif pour des anomalies régionales du mouvement de la paroi. Les régurgitations mitrales modérées ont été incluses : 89 (40%) des 222 patients atteints de cardiomyopathie dilatée idiopathique, 47 (46%) des 102 patients atteints de cardiomyopathie dilatée ischémique et 6 (3%) des 229 patients atteints de cardiopathie ischémique présentaient une régurgitation mitrale modérée. Les 331 patients à cœur dilaté avec ou sans régurgitation mitrale modérée avaient une FEVG au repos similaire (28% ± 7% vs 29% ± 9%, P = ns) et une ΔESPVR (0,92 ± 2mmHg/mL/m2 vs 0,87 ± 1,6mmHg/mL/m2, P = ns).
Chez 60 patients sélectionnés au hasard, il y avait une excellente concordance inter-observateur avec la méthode de Bland Altman avec une moyenne ± écart-type pour la VDGV au repos (2.3 ± 18mL ; intervalle de confiance à 95 %, -38 mL à 34 mL) et au pic d’effort (5,8 ± 16mL ; IC à 95 %, -38mL à 26mL), le VVAS au repos (3,6 ± 23mL ; IC à 95 %, -48 à 41mL) et au pic d’effort (0,3 ± 13mL ; IC à 95 %, -27 à 27mL). La variabilité était plus faible pour le LVEDV et le LVESV tant pour l’écho pharmacologique que pour l’écho d’effort à faible fréquence cardiaque (
Les volumes ventriculaires gauches et les variables liées à l’effort sont présentés séparément pour l’écho d’effort, le dipyridamole et la dobutamine dans le tableau 1, le tableau 2 et le tableau 3. Au repos, une relation inverse a été observée pour les participants normaux et chaque groupe de patients entre l’ESPVR et le volume end-diastolique (c’est-à-dire que plus la cavité du VG est grande, plus l’ESPVR est petit) (Figure 1). La pente de l’indice ESPVR/LVEDV (un marqueur de la dépendance de la taille du rapport pression/volume endo-systolique) était significativement différente entre la cardiomyopathie ischémique dilatée, la cardiomyopathie idiopathique dilatée et les autres groupes, la pente étant plus raide chez les patients sans ventricule gauche dilaté (Figure 1, panneaux supérieurs). Pour un volume end-diastolique donné, le rapport pression/volume end-systolique moyen était plus élevé dans les groupes de patients non dilatés que dans les groupes de cardiomyopathie ischémique dilatée et de cardiomyopathie idiopathique dilatée (figure 1, panneaux inférieurs).
Échocardiographie à l’effort. Volumes ventriculaires gauches et variables liées à l’effort.related Variables
| NL | Tests diagnostiques | HYP | CAD | DC | DCM | |
|---|---|---|---|---|---|---|
| Patients, non. | 32 | 45 | 15 | 44 | 18 | 18 |
| Âge, y | 46 ± 16 | 58 ± 13 | 64 ± 7 | 63 ± 8 | 68 ± 8 | 66 ± 9* |
| Indice de score de mouvement de paroi | 1.00 ± 0.00 | 1.04 ± 0.21 | 1.14 ± 0.35 | 1.20 ± 0.33 | 1.97 ± 0.30 | 1.99 ± 0.03* |
| Fréquence cardiaque, bpm | ||||||
| Retour | 78 ± 13 | 73 ± 14 | 75 ± 17 | 68 ± 13 | 77 ± 11 | 75 ± 13* |
| Stress de pointe | 142 ± 16 | 127 ± 22 | 114 ± 15 | 114 ± 18 | 114 ± 13 | 113 ± 21* |
| LVEF, % | ||||||
| Repos | 62 ± 5 | 59 ± 10 | 54 ± 11 | 57 ± 9 | 33 ± 6 | 31 ± 7* |
| Effort de pointe | 73 ± 8 | 68 ± 11 | 65 ± 9 | 61 ± 11 | 33 ± 11 | 38 ± 10* |
| LVESVI, mL/m2 | ||||||
| Au repos | 17 ± 6 | 22 ± 10 | 27 ± 12 | 23 ± 10 | 64 ± 28 | 72 ± 29* |
| Stress de pointe | 11 ± 3 | 16 ± 8 | 16 ± 7 | 20 ± 11 | 57 ± 25 | 63 ± 31* |
| LVEDVI, mL/m2 | ||||||
| Repos | 46 ± 12 | 52 ± 18 | 56 ± 16 | 51 ± 16 | 95 ± 34 | 103 ± 34* |
| Stress de pointe | 42 ± 10 | 47 ± 14 | 45 ± 11 | 48 ± 16 | 85 ± 27 | 98 ± 37* |
| End-pression systolique (mmHg) | ||||||
| Repos | 116 ± 14 | 119 ± 19 | 138 ± 20 | 118 ± 15 | 106 ± 22 | 107 ± 16* |
| Peak stress | 182 ± 23 | 171 ± 25 | 181 ± 27 | 169 ± 19 | 133 ± 28 | 124 ± 22* |
| Indice ESPVR, mmHg/mL/m2 | ||||||
| Repos | 7.58 ± 3.26 | 7.20 ± 5.13 | 6.59 ± 4.59 | 6.27 ± 3.24 | 2.00 ± 0.96 | 1.68 ± 0.70* |
| Stress de pointe | 18.51 ± 6.59 | 14.77 ± 9.52 | 13.37 ± 5.97 | 11.83 ± 8,81 | 2,72 ± 1,15 | 2,46 ± 1,40* |
| ΔESPVR index, mmHg/mL/m2 | 10.93 ± 4.56 | 7.56 ± 6.57 | 6.78 ± 3.20 | 5.56 ± 6.35 | 0.72 ± 0.43 | 0.78 ± 0.78* |
ΔESPVR, variation entre l’ESPVR de repos et l’ESPVR d’effort maximal ; CAD, coronaropathie ; DC, cardiomyopathie ischémique dilatée ; DCM, cardiomyopathie dilatée idiopathique ; ESPVR, relation pression-volume end-systolique ; HYP, participants hypertendus ; LVEDVI, indice de volume end-diastolique du ventricule gauche ; LVEF, fraction d’éjection du ventricule gauche ; LVESVI, indice de volume end-systolique du ventricule gauche ; NL, participants normaux.
Sauf indication contraire, les données sont exprimées en moyenne ± écart-type.
P
Échocardiographie de stress au dipyridamole. Volumes ventriculaires gauches et variables liées au stress
| NL | Tests diagnostiques | HYP | CAD | DCM | |
|---|---|---|---|---|---|
| Patients, no. | 33 | 104 | 59 | 140 | 146 |
| Âge, y | 62 ± 12 | 63 ± 11 | 67 ± 12 | 67 ± 10 | 58 ± 12* |
| Indice de score de mouvement de paroi | 1.00 ± 0.00 | 1.01 ± 0.08 | 1.00 ± 0.00 | 1.11 ± 0.23 | 2.30 ± 0.34* |
| Fréquence cardiaque, bpm | |||||
| Repos | 71 ± 12 | 70 ± 13 | 71 ± 12 | 67 ± 12 | 76 ± 17* |
| Stress de pointe | 99 ± 19 | 90 ± 14 | 87 ± 16 | 85 ± 15 | 90 ± 17* |
| LVEF, % | |||||
| Repos | 59 ± 5 | 61 ± 7 | 60 ± 5 | 59 ± 9 | 28 ± 10* |
| Stress de pointe | 70 ± 7 | 70 ± 9 | 68 ± 8 | 63 ± 10 | 34 ± 13* |
| LVESVI, mL/m2 | |||||
| Au repos | 19 ± 4 | 19 ± 6 | 22 ± 7 | 22 ± 9 | 65 ± 30* |
| Stress de pointe | 12 ± 5 | 15 ± 7 | 18 ± 7 | 20 ± 9 | 56 ± 27* |
| LVEDVI, mL/m2 | |||||
| Repos | 46 ± 10 | 49 ± 12 | 57 ± 14 | 54 ± 16 | 91 ± 39* |
| Stress de pointe | 42 ± 12 | 49 ± 13 | 56 ± 12 | 53 ± 15 | 85 ± 36* |
| End-pression systolique, mmHg | |||||
| Repos | 126 ± 20 | 122 ± 19 | 134 ± 19 | 128 ± 18 | 119 ± 17* |
| Stress de pointe | 114 ± 17 | 114 ± 19 | 117 ± 19 | 114 ± 21 | 106 ± 17* |
| Indice ESPVR, mmHg/mL/m2 | |||||
| Repos | 6.94 ± 1.53 | 7.06 ± 2.75 | 6.45 ± 2.26 | 6.72 ± 3.11 | 2.07 ± 1.08* |
| Stress de pointe | 10,34 ± 3,41 | 9,24 ± 4,59 | 7,51 ± 3.50 | 6,62 ± 2,82 | 2,42 ± 1,40* |
| ΔESPVR index, mmHg/mL/m2 | 3.40 ± 2.75 | 2.17 ± 2.94 | 1.06 ± 2.49 | -0.10 ± 2.39 | 0.35 ± 0.62* |
ΔESPVR, variation entre l’ESPVR de repos et l’ESPVR d’effort maximal ; CAD, coronaropathie ; DC, cardiomyopathie ischémique dilatée ; DCM, cardiomyopathie dilatée idiopathique ; ESPVR, relation pression-volume end-systolique ; HYP, participants hypertendus ; LVEDVI, indice de volume end-diastolique du ventricule gauche ; LVEF, fraction d’éjection du ventricule gauche ; LVESVI, indice de volume end-systolique du ventricule gauche ; NL, participants normaux.
Sauf indication contraire, les données sont exprimées en moyenne ± écart-type.
P
Échocardiographie de stress à la dobutamine. Volumes ventriculaires gauches et variables liées au stress.related Variables
| NL | Tests diagnostiques | HYP | CAD | DC | DCM | |
|---|---|---|---|---|---|---|
| Patients, non. | 26 | 13 | 11 | 45 | 84 | 58 |
| Âge, y | 60 ± 11 | 70 ± 10 | 69 ± 8 | 66 ± 10 | 67 ± 9 | 65 ± 10* |
| Indice de score de mouvement de paroi | 1.00 ± 0.00 | 1.11 ± 0.26 | 1.29 ± 0.41 | 1.31 ± 0.39 | 2.32 ± 0.35 | 2.14 ± 0.34* |
| Fréquence cardiaque, bpm | ||||||
| Repos | 60 ± 5 | 65 ± 7 | 68 ± 19 | 65 ± 9 | 72 ± 14 | 76 ± 15* |
| Stress de pointe | 155 ± 15 | 126 ± 17 | 142 ± 21 | 133 ± 15 | 109 ± 22 | 117 ± 18* |
| LVEF, % | ||||||
| Repos | 60 ± 6 | 57 ± 9 | 55 ± 9 | 54 ± 9 | 28 ± 6 | 30 ± 7* |
| Stress de pointe | 71 ± 6 | 67 ± 9 | 64 ± 7 | 63 ± 10 | 40 ± 13 | 42 ± 15* |
| LVESVI, mL/m2 | ||||||
| Au repos | 18 ± 5 | 23 ± 9 | 30 ± 13 | 28 ± 12 | 73 ± 26 | 71 ± 29* |
| Stress de pointe | 10 ± 3 | 16 ± 8 | 19 ± 9 | 21 ± 12 | 57 ± 29 | 55 ± 32* |
| LVEDVI, mL/m2 | ||||||
| Repos | 45 ± 11 | 53 ± 16 | 65 ± 27 | 60 ± 18 | 99 ± 30 | 100 ± 36* |
| Stress de pointe | 36 ± 9 | 47 ± 15 | 51 ± 19 | 55 ± 20 | 91 ± 33 | 90 ± 35* |
| End-pression systolique, mmHg | ||||||
| Repos | 108 ± 7 | 113 ± 14 | 125 ± 16 | 115 ± 14 | 104 ± 17 | 101 ± 22* |
| Peak stress | 154 ± 10 | 133 ± 26 | 155 ± 18 | 145 ± 30 | 120 ± 24 | 117 ± 25* |
| Indice ESPVR, mmHg/mL/m2 | ||||||
| Repos | 6.61 ± 2.17 | 5.71 ± 2.59 | 5.05 ± 2.39 | 4.76 ± 2.03 | 1.62 ± 0.67 | 1.70 ± 0.86* |
| Stress de pointe | 16.72 ± 6.41 | 10.39 ± 5.81 | 10.32 ± 5.70 | 8.92 ± 4,45 | 2,94 ± 2,60 | 3,41 ± 3,50* |
| ΔESPVR index, mmHg/mL/m2 | 10.12 ± 5.05 | 4.67 ± 4.29 | 5.27 ± 4.69 | 4.16 ± 2.91 | 1.32 ± 2.17 | 1.71 ± 2.86* |
ΔESPVR, variation entre l’ESPVR de repos et l’ESPVR d’effort maximal ; CAD, coronaropathie ; DC, cardiomyopathie ischémique dilatée ; DCM, cardiomyopathie dilatée idiopathique ; ESPVR, relation pression-volume end-systolique ; HYP, participants hypertendus ; LVEDVI, indice de volume end-diastolique du ventricule gauche ; LVEF, fraction d’éjection du ventricule gauche ; LVESVI, indice de volume end-systolique du ventricule gauche ; NL, participants normaux.
Sauf indication contraire, les données sont exprimées en moyenne ± écart-type.
P
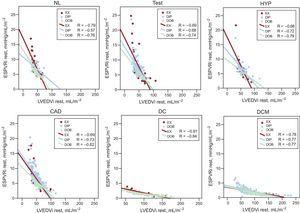
Relations entre l’ESPVRi et le LVEDVi au repos. Les relations entre la LVEDVi et l’ESPVRi sont présentées séparément pour les patients prévus pour l’EX (symboles rouges), le DIP (symboles bleus) et le DOB (symboles verts). Pour chaque groupe de patients, les valeurs de régression linéaire sont représentées. CAD, maladie coronarienne ; DC, cardiomyopathie ischémique dilatée ; DCM, cardiomyopathie dilatée idiopathique ; DIP, écho d’effort au dipyridamole ; DOB, écho d’effort à la dobutamine ; ESPVRi, indice de relation pression-volume end-systolique ; EX, écho d’effort ; HYP, participants hypertendus ; LVEDVi, indice de volume end-diastolique ventriculaire gauche ; NL, participants normaux ; Test, patients ayant subi un test de diagnostic.
Dans la population globale, une relation inverse entre ESPVR et LVEDV était présente au repos (r2 = 0,69, P 2
= 0,56, P 2 = 0,13). La valeur ΔESPVR était la plus élevée chez les individus normaux ou quasi normaux ou hypertendus et était la plus faible chez les patients atteints de cardiomyopathie dilatée ischémique ou non ischémique. Les valeurs absolues de ΔESPVR étaient plus élevées pour l’exercice et la dobutamine que pour le dipyridamole. Au pic d’effort, comme au départ, une relation inverse a été observée pour les individus normaux et chaque groupe de patients entre l’ESPVR et le volume end-diastolique (c’est-à-dire que plus la cavité du VG est grande, plus le rapport pression/volume end-systolique est petit) à la fois pour les groupes d’effort à l’exercice, au dipyridamole et à la dobutamine.
La dépendance du volume end-diastolique de l’ESPVR a disparu et/ou a diminué significativement par rapport au repos lorsque nous avons considéré le ΔESPVR (Tableau 4). Les relations entre le LVEDV et le ΔESPVR sont présentées séparément pour les groupes d’écho d’exercice, de dipyridamole et de stress à la dobutamine (figure 2, symboles de couleur), et pour les participants normaux et les patients à l’intérieur du groupe de stress (figure 2, panneaux supérieur et inférieur).
Dépendance de la taille de la relation pression-volume end-systolique au repos et pendant l’effort
| Patients, n | Dépendance de l’ESPVR par rapport à la VTDL | Dépendance de l’ESPVR par rapport à la VTDL | Corrélation émoussée de ΔESPVR | Aucune corrélation de ΔESPVR | De négative à positive | ||||
|---|---|---|---|---|---|---|---|---|---|
| r | P (2 queues) | r | P (2 queues) | ||||||
| NL | |||||||||
| EX | 32 | -0.785a | -0.240 | .187 | + | ||||
| DIP | 33 | -0.565a | .001 | -0.309 | .080 | + | |||
| DOB | 26 | -0.756a | -0.418b | .034 | + | ||||
| Test | |||||||||
| EX | 45 | -0.688a | -0.224 | .139 | + | ||||
| DIP | 104 | -0.675a | -0.365a | + | |||||
| DOB | 13 | -0.741a | .004 | -0.351 | .240 | + | |||
| HYP | |||||||||
| EX | 15 | -0.681a | .005 | -0.142 | .615 | + | |||
| DIP | 59 | -0.715a | -0.192 | .145 | + | ||||
| DOB | 11 | -0.792a | .004 | 0.095 | .781 | + | + | ||
| CAD | |||||||||
| EX | 44 | -0.691a | -0.481a | .001 | + | ||||
| DIP | 140 | -0,726a | 0,258a | .002 | + | + | |||
| DOB | 45 | -0.821a | -0.577a | + | |||||
| DC | |||||||||
| EX | 17 | -0.913a | -0.310 | .226 | + | ||||
| DIP | – | . | |||||||
| DOB | 84 | -0.840a | -0.435a | + | |||||
| DCM | |||||||||
| EX | 18 | -0.783a | -0.602a | .008 | + | ||||
| DIP | 146 | -0.768a | -0.191b | .021 | + | ||||
| DOB | 58 | -0.771a | -0.464a | + | |||||
ΔESPVR, variation entre ESPVR au repos et ESPVR au pic d’effort ; CAD, coronaropathie ; DC, cardiomyopathie ischémique dilatée ; DCM, cardiomyopathie dilatée idiopathique ; DIP, écho d’effort au dipyridamole ; DOB, écho d’effort à la dobutamine ; ESPVR, relation pression-volume end-systolique ; EX, écho d’effort ; HYP, participants hypertendus ; LVEDV, volume end-diastolique ventriculaire gauche ; NL, participants normaux ; Test, tests diagnostiques.
P
P
.
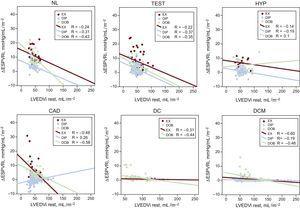
Relations entre ΔESPVRi et le LVEDVi. Pour chaque groupe de patients, les valeurs de régression linéaire sont représentées. Les relations entre la LVEDVi et le ΔESPVRi sont présentées séparément pour les patients qui ont subi une EX (symboles rouges), une DIP (symboles bleus) et une DOB (symboles verts). ΔESPVRi, indice de relation pression-volume endo-systolique change avec le stress ; CAD, coronaropathie ; DC, cardiomyopathie ischémique dilatée ; DCM, cardiomyopathie dilatée idiopathique ; DIP, écho de stress au dipyridamole ; DOB, écho de stress à la dobutamine ; EX, écho de stress à l’effort ; HYP, hypertendus ; LVEDVi, indice de volume end-diastolique ventriculaire gauche au repos ; NL, normaux ; Test, patients testés pour le diagnostic.
DISCUSSION
Le rapport pression end-systolique / indice de volume end-systolique (l’indice de Suga) à des fréquences cardiaques croissantes est facilement obtenu lors d’une échocardiographie d’effort de routine et a été établi comme un indice raisonnablement indépendant de la charge de la performance contractile du myocarde3.-Cependant, comme la plupart des indices, ce rapport ne tient pas compte des dimensions diastoliques du ventricule gauche.
Rapport pression-volume end-systolique et rapport volume end-diastolique au repos
Le rapport pression-volume end-systolique est actuellement reconnu comme un indice relativement indépendant de la charge de la performance contractile du myocarde, mais sa dépendance à la taille ventriculaire peut limiter sa valeur pour les comparaisons entre patients. Foult et al.28 ont apporté la preuve que le rapport effort/volume end-systolique est fortement dépendant de la taille de la chambre du ventricule gauche chez l’homme et que cette dépendance diffère selon la nature de la maladie myocardique sous-jacente. Nos résultats démontrent une relation inverse linéaire entre le rapport pression/volume end-systolique et le VTDG chez les patients dont le ventricule gauche est normal et chez les patients dont le cœur est malade. La plage de variation du rapport pression/volume end-systolique était telle que 2 patients dont la valeur du volume end-diastolique différait de 50% auraient une différence de ≈ 30% dans le rapport pression/volume end-systolique. Cette relation se produit probablement parce que, alors que la pression aortique est relativement constante, un ventricule plus grand aurait un volume end-systolique plus important. Ainsi, le rapport pression/volume end-systolique sera plus faible dans un grand ventricule que dans un cœur plus petit, même si l’on peut supposer que la performance contractile est la même. Ces résultats concordent avec des données antérieures29 montrant que le ventricule normal d’un enfant présente une plus grande pente de la relation pression-volume en fin de systole que le ventricule normal d’un adulte. Par conséquent, la comparaison de l’état inotrope du ventricule chez les patients atteints de différentes maladies au moyen du rapport pression/volume end-systolique au repos et probablement au pic de stress est affectée par la dépendance de cet indice à la taille de la chambre. Bien que cette dépendance ait été suggérée dans des rapports précédents16-18, elle n’a pas été confirmée chez un grand nombre de patients. La présente étude a inclus une grande série de patients avec un ventricule normal, ainsi que des patients avec divers types d’hypertrophie ou de dilatation ventriculaire, ou les deux, et fournit donc des données qui peuvent régler le problème dans l’évaluation clinique de la fonction LV.
Rapport pression-volume end-systolique et relation volume end-diastolique au pic d’effort
Les données de cette étude ont démontré qu’au pic d’effort (comme au repos) le rapport pression-volume end-systolique était affecté par la dépendance de cet indice à la taille de la chambre, en particulier chez les patients atteints de cardiomyopathie ischémique ou idiopathique dilatée ou les deux. Une relation inverse entre l’ESPVR et le LVEDV a été trouvée chez les patients avec un ventricule gauche normal et chez les patients avec un cœur dilaté.28 La dépendance de la taille de l’ESPVR a conduit à plusieurs « normalisations » ; cependant, dans les rapports précédents, ces tentatives n’ont pas été couronnées de succès, et les indices normalisés étaient toujours dépendants de la taille du ventricule.
Changements du rapport pression-volume end-systolique avec le stress et indépendance du volume end-diastolique du ventricule gauche
La dépendance du volume end-diastolique de l’ESPVR a disparu et/ou était significativement plus faible lorsque nous avons considéré le ΔESPVR. La corrélation de Pearson et les significations pour les individus normaux et les patients du groupe de stress sont présentées dans le tableau 4. Par conséquent, le ΔESPVR, au lieu de la valeur de l’ESPVR de repos ou de pointe, présente une faible sensibilité aux conditions de charge, mais aussi une faible dépendance à la taille du ventricule.12,19,22 Le ΔESPVR est plus fortement lié à la réponse hémodynamique de pointe et à la fonction systolique d’effort, qui sont toutes deux des déterminants cliniques centraux de la contractilité du ventricule gauche et de la réserve contractile.30,31 Ces données soulignent l’indépendance de taille du ΔESPVR par rapport à la valeur de repos ou à la valeur de pointe de l’ESPVR et sa conséquence pour les évaluations comparatives des patients.
Il y a dix ans, le ΔESPVR a été introduit dans le laboratoire d’écho d’effort comme une mesure des changements de contractilité dépendant de la fréquence cardiaque, associés ou non à une stimulation adrénergique.10,12,19. La faisabilité et la reproductibilité des mesures ont été constamment rapportées comme très élevées dans toutes les études, avec toutes les formes de stress, et dans différentes populations de patients – de la cardiomyopathie dilatée ischémique ou idiopathique à l’insuffisance mitrale sévère.7,8,12,23
Bien que l’impact clinique et scientifique de l’écho de stress soit basé, pour de nombreuses bonnes raisons, sur les mérites des anomalies régionales du mouvement de la paroi par rapport aux indices globaux insensibles de la fonction du VG tels que la FEVG, l’approche ΔESPVR, d’une simplicité séduisante, a suscité un nouvel intérêt pour les informations présentes dans l’ensemble du ventricule gauche qui sont absentes de la fonction régionale.15 Contrairement à la FEVG, la réserve d’élastance du ventricule gauche est indépendante de la postcharge et – comme le montre l’étude actuelle – des dimensions diastoliques du ventricule gauche, et elle est plus utile que la réserve de fraction d’éjection pour la stratification diagnostique et pronostique, avec différents facteurs de stress.10-12,19,20
Limitations
L’évaluation non invasive de l’ESPVR est basée sur l’équation : ESPVR = (pression end-systolique / indice de volume end-systolique – V0) et suppose que le V0 (le volume théorique lorsqu’aucune pression n’est générée) est négligeable par rapport au volume end-systolique. Chen et al.32 ont constaté que le calcul de la pression end-systolique à partir de 0,9 × la pression artérielle systolique brachiale se rapprochait raisonnablement de la pression end-systolique mesurée de manière invasive : le coefficient de corrélation entre les 2 variables était de 0,75, et la ligne de régression avait une pente de 1,01 (P
La formule utilisée pour estimer de manière non invasive la pression end-systolique (0,9 × la pression artérielle systolique) n’a pas été validée pendant l’exercice. À cet égard, les méthodologies qui utilisent la tonométrie par applanation radiale peuvent être utiles car elles permettent des estimations non invasives et précises de la pression artérielle systolique centrale au repos et pendant l’exercice, au moins en position couchée et à de faibles intensités d’exercice.33 Les mesures de la pression artérielle sont plus simples et plus précises pendant l’échocardiographie de stress pharmacologique (dipyridamole ou dobutamine) car aucun artefact lié au mouvement ne peut se produire.24 En outre, la mesure du volume est plus simple pendant l’échocardiographie d’effort pharmacologique, le patient étant allongé sur le côté gauche, pour une visualisation optimale des structures cardiaques, en particulier pendant l’écho d’effort au dipyridamole, en raison des faibles valeurs de fréquence cardiaque au pic d’effort. Les volumes ont été évalués par échocardiographie bidimensionnelle. Les mesures auraient été plus précises et reproductibles avec une échocardiographie tridimensionnelle en temps réel, qui est certainement réalisable et peut être appliquée à l’évaluation de l’élastance du ventricule gauche et des artères dans le laboratoire d’échographie. Cependant, nous avons analysé rétrospectivement des patients étudiés pour des indications cliniques dans des laboratoires d’échocardiographie de stress à haut volume, et dans ce contexte réel, dans la période considérée26, il n’y avait pas de place pour l’utilisation de technologies complexes, coûteuses et à l’époque techniquement exigeantes comme l’échocardiographie tridimensionnelle en temps réel. La variabilité des mesures était faible au départ et pendant l’effort, mais en raison de la conception de l’étude, la variabilité inter-acquisition, qui est également importante, n’a pas pu être évaluée.
CONCLUSIONS
Ces données soulignent l’indépendance de taille du ΔESPVR et ses conséquences pour une évaluation comparative d’un grand nombre de patients atteints de différentes maladies. Le LVEDV n’affecte pas les changements de stress au repos de l’ESPVR dans les ventricules gauches normaux ou anormaux pendant le stress physique ou pharmacologique.
CONFLITS D’INTERET
Aucun n’a été déclaré.
- –
À partir de 2003, la relation pression-volume a été introduite dans le laboratoire d’écho d’effort en utilisant l’ESPVR à des fréquences cardiaques croissantes.
- –
Le ΔESPVR est facilement obtenu lors d’une échocardiographie d’effort de routine et a été établi comme un indice de contractilité du VG indépendant de la postcharge.
- –
Plusieurs articles évalués par des pairs ont démontré l’utilité clinique du ΔESPVR pour diagnostiquer une dysfonction contractile latente dans des cœurs apparemment normaux et une réserve contractile résiduelle dans les cardiomyopathies dilatées idiopathiques et ischémiques.
- –
La stratification pronostique des patients était meilleure avec le ΔESPVR, au-delà de l’évaluation standard de la FEVG. La question de savoir si le ΔESPVR dépend du volume end-diastolique reste incertaine.
Qu’APPORTE CETTE ETUDE ?
- –
Cette étude montre l’indépendance du ΔESPVR LV par rapport à la taille du LVEDV.
- –
C’est un concept important sur le plan physiopathologique, que nous avons testé pour les stresseurs d’exercice, de dobutamine et de dipyridamole dans toutes les populations de patients (de la fonction LV normale à la cardiomyopathie dilatée).
- –
Avec ces informations, nous disposons d’une solide plateforme physiopathologique pour étudier la réserve d’élastance du LV avec les 3 stress dans différentes populations de patients.
- –
Contrairement à la FEVG, la réserve d’élastance du VG (ΔESPVR) est indépendante de la postcharge et – comme le montre l’étude actuelle – des dimensions diastoliques du VG.
.
Laisser un commentaire