Les causes de l’anisocorie sont diverses et variées. Traditionnellement, l’anisocorie physiologique présente une asymétrie égale à la lumière et à l’obscurité. L’organigramme suivant permet de déduire la cause spécifique. Voir le diagramme ci-dessous.
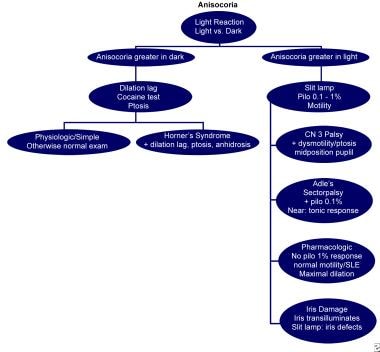 Diagramme pour aider au diagnostic de l’anisocorie (modifié avec la permission de Thompson et Pilley)
Diagramme pour aider au diagnostic de l’anisocorie (modifié avec la permission de Thompson et Pilley) Pour des discussions spécifiques sur plusieurs de ces sujets, voir les articles sur la paralysie du nerf oculomoteur et le syndrome de Horner.
Syndrome de Horner
Deux conditions produisent couramment des pupilles normalement réactives avec une anisocorie égale ou supérieure dans l’obscurité : le syndrome de Horner et l’anisocorie physiologique. Dans la littérature anglophone, le syndrome de Horner désigne une parésie sympathique qui affecte l’œil (également appelée parésie oculosympathique, syndrome de Claude Bernard-Horner). Les caractéristiques comprennent le ptosis, le myosis et l’anhidrose ; cependant, la présentation exacte varie en fonction du site de la lésion. Les causes varient de la mise en danger du pronostic vital à des conditions bénignes.
La voie sympathique commence dans l’hypothalamus, descend le long du tronc cérébral (où elle est souvent perturbée dans la médulla latérale), traverse la moelle épinière cervicale jusqu’au niveau du centre ciliospinal de Budge-Waller à C8-T1, puis sur l’apex du poumon, et monte finalement avec l’artère carotide dans le sinus caverneux vers les dilatateurs de la pupille et le muscle de Muller de la paupière. Les fibres sudoripares alimentant le visage sortent sur la carotide externe et ses branches. La voie nerveuse sympathique a 3 divisions : premier ordre (hypothalamus à C8-T1), deuxième ordre (C8-T1 aux ganglions cervicaux supérieurs), et troisième ordre (ganglions cervicaux supérieurs aux dilatateurs de la pupille et à la paupière).
Le ptosis mesure typiquement 1 à 2 mm ; le myosis mesure souvent moins de 2 mm et est plus important dans l’obscurité. Les fibres sympathiques servent à dilater la pupille dans des conditions d’obscurité ou en réponse à une stimulation psychosensorielle (par exemple, sursaut ou douleur).
Le retard de dilatation fait référence à la dilatation ralentie de la pupille affectée en réponse à l’obscurité. Il peut être évalué en observant les pupilles à travers plusieurs cycles de stimulation de la lumière et de l’obscurité.
L’anisocorie elle-même est asymptomatique, et la ptose minimale passe souvent inaperçue. Les caractéristiques associées incitent souvent à consulter un médecin, ou l’affection peut être découverte fortuitement par un observateur.
Les tests pharmacologiques du syndrome de Horner sont utiles pour confirmer le diagnostic et aider à la localisation. L’application d’une solution ophtalmique de cocaïne à 4-10% peut déterminer si le syndrome de Horner est présent.
Cependant, elle ne précisera pas le site ou la cause. La cocaïne empêche la recapture de la norépinéphrine et dilate une pupille normale mais pas une pupille sympathectomisée. Après l’instillation de 1 à 2 gouttes d’une solution à 4-10 % (douloureuse pendant plusieurs minutes), une anisocorie post-goutte de plus de 0,8 mm est corrélée avec une probabilité supérieure à 1000:1 que le patient souffre du syndrome de Horner. Les gouttes ont besoin d’environ 30 à 45 minutes pour avoir un effet maximal, et plus de deux gouttes peuvent être toxiques pour la cornée. Le test entraîne également un dépistage positif de la cocaïne dans les urines pendant plusieurs jours.
Le test avec la cocaïne peut donner des résultats équivoques, et il peut être difficile de l’obtenir et de la stocker en toute sécurité comme une substance contrôlée. L’apraclonidine 1% ou 0,5% a été proposée comme substitut. Chez les patients atteints du syndrome de Horner, l’inversion de l’anisocorie se produit généralement après une instillation bilatérale d’apraclonidine grâce à la faible activité alpha-1 du médicament qui agit sur une pupille supersensible dénervée. Cependant, des résultats faussement négatifs ont été rapportés dans ce contexte.
L’hydroxyamphétamine (Paredrine) stimule la libération de noradrénaline par un neurone sympathique de troisième ordre intact.
Si le neurone de troisième ordre est intact et fonctionnel, l’hydroxyamphétamine dilatera la pupille. Inversement, si le neurone de troisième ordre est dysfonctionnel, le médicament ne produira pas cet effet.
Parce que l’hydroxyamphétamine dilate la pupille si les neurones sympathiques oculaires de premier ou de deuxième ordre sont dysfonctionnels, elle n’est pas un médicament de dépistage utile pour détecter le syndrome de Horner (voir la cocaïne et l’apraclonidine, discutées ci-dessus).
L’hydroxyamphétamine permet de répondre à la question « Le neurone sympathique de 3e ordre est-il intact ? »
Le test est interprété en calculant la différence entre le degré d’anisocorie avant et après la médication. Si, après instillation d’hydroxyamphétamine, l’anisocorie augmente de 1,2 mm ou plus par rapport à avant la médication, la lésion est postganglionnaire avec une probabilité supérieure à 90 %.
L’hydroxyamphétamine peut être obtenue dans les pharmacies locales ou nationales, notamment chez Leiter’s (San Jose, CA ; téléphone 800-292-6773). Bien que les causes du syndrome de Horner soient variables, plusieurs conditions sont relativement communes.
L’apraclonidine 0,5% est plus facilement disponible que la cocaïne ou l’hydroxyamphétamine. L’apraclonidine est instillée dans les deux yeux et, après 30 minutes, la pupille de Horner doit être dilatée (inversion de l’anisocorie).
Le syndrome de Horner de premier ordre est souvent causé par un accident vasculaire cérébral, le plus souvent le syndrome médullaire latéral de Wallenberg.
La maladie de la colonne cervicale peut provoquer un syndrome de Horner de premier ou de second ordre en fonction de la physiopathologie et de la localisation (par exemple, une maladie du disque ou une maladie intrinsèque de la moelle comme un syrinx, une tumeur ou une inflammation).
Les lésions de l’apex du poumon (par exemple, la tumeur de Pancoast) peuvent produire un syndrome de Horner de second ordre.
La dissection de l’artère carotide produit souvent des douleurs et s’accompagne d’un syndrome de Horner chez de nombreux patients. Voir les images ci-dessous.
 Syndrome de Horner secondaire à une dissection carotidienne. Notez que le degré d’anisocorie est relativement faible dans la lumière ambiante. Voir également l’image ci-dessous du même patient.
Syndrome de Horner secondaire à une dissection carotidienne. Notez que le degré d’anisocorie est relativement faible dans la lumière ambiante. Voir également l’image ci-dessous du même patient.  Syndrome de Horner dû à une dissection carotidienne. Notez l’augmentation du degré d’anisocorie dans des conditions sombres.
Syndrome de Horner dû à une dissection carotidienne. Notez l’augmentation du degré d’anisocorie dans des conditions sombres. La maladie du sinus caverneux peut produire un syndrome de Horner de troisième ordre, souvent accompagné d’autres symptômes liés à la paralysie du nerf crânien III, IV, V ou VI, comme la diplopie.
Le syndrome de Horner est une composante de la céphalée autonome du trijumeau dans certains cas. Il peut exister une céphalée névralgique unilatérale de courte durée avec injection de la conjonctive et larmoiement (SUNCT).
Paralysie du nerf oculomoteur
La paralysie du troisième nerf (nerf oculomoteur) affectant l’innervation parasympathique de la pupille est souvent associée à une physiopathologie compressive (contrairement à la paralysie diabétique ou ischémique du troisième nerf, qui épargne typiquement la pupille, et produit généralement une anisocorie ≤1 mm dans le tiers des paralysies ischémiques du nerf oculomoteur qui affectent la pupille).
La pupille dans la paralysie du troisième nerf est peu réactive et mydriatique par rapport à la pupille controlatérale, comme indiqué ci-dessous ; en conséquence, l’anisocorie est maximale en lumière.
 Pupille typique dans la paralysie du troisième nerf, avec mydriase. Notez l’incapacité d’adduction de l’œil droit. Ce patient a un méningiome crânien qui comprime le troisième nerf droit. Au repos, une ptose complète est présente dans l’œil droit ; cependant, on note une élévation des paupières avec une tentative d’adduction de l’œil droit, ce qui correspond à une régénération aberrante.
Pupille typique dans la paralysie du troisième nerf, avec mydriase. Notez l’incapacité d’adduction de l’œil droit. Ce patient a un méningiome crânien qui comprime le troisième nerf droit. Au repos, une ptose complète est présente dans l’œil droit ; cependant, on note une élévation des paupières avec une tentative d’adduction de l’œil droit, ce qui correspond à une régénération aberrante. Une pupille dilatée isolée sans dysmotilité oculaire ni ptose représente rarement (« jamais ») une paralysie du troisième nerf (il est important de vérifier l’extrême du regard pour un désalignement subtil évoquant une paralysie partielle du nerf oculomoteur). Elle est plus probablement liée à une pupille tonique, mécanique ou pharmacologique.
La pupille peut se contracter lors de l’adduction en raison d’une régénération aberrante. Le médecin doit tester la synkinésie pupille-regard avec le patient regardant au loin tout en déplaçant l’œil suspect en adduction.
Pupille pharmacologique
La pupille dilatée pharmacologiquement est plus grande que dans la plupart des autres causes d’anisocorie avec mydriase (mesurant souvent 8-9 mm initialement).
La pupille ne répond pas aux stimuli lumineux, aux stimuli de proximité ou à la solution de pilocarpine à 1% ; la perturbation mécanique de l’iris peut également expliquer de tels résultats et peut être distinguée par l’examen à la lampe à fente.
Le reste des résultats de l’examen (c’est-à-dire la motilité, les paupières, le fond d’œil, la fonction du trijumeau) devrait être normal, sauf l’acuité de près (qui est normalisée avec l’utilisation d’une lentille de lecture plus).
L’instillation de médicaments de type atropine peut être accidentelle ou intentionnelle, et les sources potentielles d’une telle exposition doivent être recherchées (ex : vieux collyres dans la maison, exposition à des médicaments tels que des inhalateurs , exposition à des plantes toxiques telles que le Datura ).
Mécanique
Les dommages mécaniques au muscle de l’iris lui-même résultant d’un traumatisme, d’une intervention chirurgicale (par exemple, extraction de la cataracte), d’une synéchie de l’iris (uvéite) et du syndrome endothélial irido-cornéen peuvent produire une anisocorie.
La fermeture aiguë de l’angle est une cause importante de dysfonctionnement mécanique de l’iris et de mauvaise réactivité de la pupille. Une augmentation aiguë de la pression intraoculaire peut provoquer l’occlusion mécanique par l’iris du réseau trabéculaire (ou des canaux de drainage) dans l’angle de la chambre antérieure. La présentation aiguë comprend souvent une douleur, un œdème cornéen, une pression intraoculaire élevée et une pupille en position médiane fixée par la lumière. Le glaucome à angle fermé est plus fréquent chez les hypermétropes et certaines races comme les Asiatiques et les Inuits. La présentation peut être confondue avec une paralysie anévrismale du nerf oculomoteur en raison de la douleur et de la pupille fixe, mais l’œdème cornéen et la motilité normale avec fermeture de l’angle permettent de distinguer ces entités. Le traitement vise à abaisser de toute urgence la pression intraoculaire.
L’examen à la lampe à incandescence, souvent un outil de diagnostic utile, montre un amincissement ou des défauts de l’iris, ou des signes d’inflammation antérieure ou actuelle.
Pupille tonique
Les pupilles toniques répondent mal à la lumière mais vivement à une cible proche, et elles maintiennent ce myosis induit par la proximité pendant une période prolongée (tonique). Cette condition constitue l’un des syndromes de dissociation de la lumière de près. Les autres syndromes de dissociation proche de la lumière sont les suivants :
-
Névropathies autonomes (ex, DM)
-
Sévère atteinte du système afférent
-
Régénération aberrante CN3
-
.
Syndrome du mésencéphale dorsal de Pariaud
-
Pupilles d’Argyll Robertson
La pupille tonique classique est la pupille tonique d’Adie. La pupille tonique d’Adie répond de façon tonique à la stimulation de près (la pupille met plus de temps à se redilater après une fixation de près).
L’examen à la lampe à incandescence est utile, mettant souvent en évidence une paralysie des secteurs de l’iris (seule une partie de l’iris réagit à la lumière), des mouvements vermiformes de l’iris (mouvements de l’iris orientés radialement ou « purse-stringing »), et offrant un excellent grossissement pour observer la dissociation de près. La pupille peut être supersensible à une solution de pilocarpine faible (1/8-1/16%), qui ne rétrécit pas une pupille normale.
Anisocorie transitoire : elle a été documentée comme une caractéristique intermittente dans plusieurs conditions. Le plus souvent, elle reflète une condition bénigne et peut être associée à une migraine, surtout si aucune autre caractéristique associée n’est présente, mais elle peut représenter un dysfonctionnement parasympathique ou sympathique transitoire provenant d’autres causes.
La ganglionopathie autonome auto-immune est une cause rare d’anisocorie.
Laisser un commentaire